Подагрический артрит голеностопного сустава: лечение, симптомы, диагностика и лечение
Подагрический артрит голеностопа считается достаточно редким явлением. Заболевание сложное и трудноизлечимое, его не стоит путать с артрозом (пожилые люди часто жалуются на «подагру», имея при этом стандартный артроз). В статье рассмотрим, что это такое, почему развивается, какие симптомы дает и многое другое.
Истинная подагра встречается в разы реже, чем артроз, приводит к постепенному разрушению суставов, протекает приступообразно, зачастую в хронической форме. Относится к заболеваниям обмена веществ, но, несмотря на это, первым делом поражает именно суставы.

Что это такое?
Подагра – это дегенеративно-воспалительное заболевание суставов и мягких тканей, вызываемое нарушением обмена веществ в организме. Подагрический артрит голеностопного сустава – одна из редких форм патологии, обусловленная скоплением мочевой кислоты в суставных полостях. Это вещество негативно влияет на хрящевые и околосуставные ткани, постепенно разрушает их, из-за чего пораженная конечность теряет функциональность.
Заболеванию в большей степени подвержены мужчины в возрасте от 25-50-и лет. Как правило, такой артрит протекает в хронической форме приступообразно, перерывы между приступами могут быть достаточно большими на ранних стадиях развития патологии. Женщины тоже входят в группу риска, но болеют в пять раз реже, чем мужчины. У них патология, если и развивается, то только в пожилом возрасте.

На заметку. Подагрический артрит оставлять без лечения нельзя – это приведет к нарушению функций голеностопа. Восстановить их практически невозможно.
Основные причины
Как правило, такой артрит провоцируется совокупностью факторов, а именно таких, как наследственность, нарушение метаболизма в организме, неправильный рацион и образ жизни. Вероятность возникновения патологии повышают следующие факторы:
- малоактивный образ жизни;
- постоянное переедание;
- избыточный вес;
- вредные привычки;
- чрезмерные нагрузки;
- болезни почек;
- регулярное переохлаждение;
- прием лекарств с серьезными побочными эффектами.
Патология развивается по определенной схеме: из-за нарушения обменных процессов нарушается обмен пуринов в организме, что и провоцирует чрезмерный синтез мочевой кислоты. Она оседает в кристаллизованном виде, постепенно накапливается и разрушает пораженные структуры.
На заметку. Повысить количество пуринов в организме могут следующие продукты: мясные колбасные изделия, копчености, сушеная рыба, соленая маринованная рыба, бобовые, сладости, консервы. Очень часто из-за них, особенно в сочетании с алкогольными напитками, у людей происходят рецидивы в виде острых приступов.
Заметить заболевание можно по специфическим признакам.
Симптоматика
Первые симптомы возникают резко и быстро проходят. Болеющий ощущает острую боль в пораженном суставе, которая может возникнуть внезапно ночью или после вышеперечисленных неблагоприятных факторов (застолья, физических нагрузок, переохлаждения).
Воспалительный процесс может затрагивать как один сустав, так и множественные, например, голеностопный и рядом расположенные мелкие. Малейшее движение пораженной конечностью усугубляет все симптомы. Следующий приступ может возникнуть через несколько дней, недель или даже месяцев.
В дальнейшем все симптомы будут возникать все чаще и чаще. Боль будет сопровождаться отечностью, покраснением воспаленного места, скованностью, местным повышением температуры. Длительность приступов тоже увеличивается. Чем запущеннее болезнь, тем более длительными и частыми они будут.
Диагностика и лечение
С такими симптомами нужно идти к терапевту и ревматологу. Человек с подозрением на подагру должен обязательно сдать биохимический анализ крови, а также пройти рентгенографию, правда, на начальных стадиях развития патологии она ничего не покажет.
Если диагностика затрудняется, тогда проводят анализ суставной жидкости методом пункции. Вышеописанную кислоту при таком заболевании можно найти в любом суставе, не обязательно в воспаленном. После диагностики подбирается лечение, основные лечебные мероприятия представлены ниже.
Первый этап лечения – ликвидация воспаления
Для ликвидации острого воспаления голеностопа используют:
- нестероидные противовоспалительные лекарства – Мовалис, Индометацин, Ревмоксикам;
- Колхицин – специальный препарат от подагры;
- обезболивающие и противовоспалительные мази – Дип-рилиф или Долобене;
- обезболивающие в таблетках (Нурофен и т.д.).
Второй этап лечения – восстановление и получение стойкой ремиссии
Для предотвращения повторных рецидивов и восстановления суставов назначают курсы физиопроцедур. К таким процедурам относятся массажи, тепловые парафиновые аппликации, лазер, магнитотерапия, грязелечение.
Также дополнительно назначают комплекс лечебной гимнастики (ЛФК), упражнения будут приблизительно такими (их тоже подбирают индивидуально врачи-ортопеды):
- вращения ступней;
- подъем на носочках/пяточках;
- хождение на внутренней и внешней поверхностях ступни;
- вытягивание носочков и пяточек;
- «велосипед» и подобные.
Третий этап лечения – борьба с мочевой кислотой
Чтобы убрать заболевание полностью, нужно бороться с его причиной, а именно с переизбытком вышесказанной кислоты в организме. Для этого назначаются препараты: Аллопуринол, Пробенецид, Урикозим.
Кроме того, обязательно корректируется рацион болеющего, назначается специальная диета, основной которой является исключение источников пуринов. К таким продуктам относятся:
- наваристые бульоны;
- колбасы;
- копчености;
- грибы;
- субпродукты;
- баранина и свинина;
- жирная рыба и креветки;
- соленые различные сыры;
- сдоба;
- бобовые;
- малина;
- инжир;
- крепкий чай;
- шоколад;
- любое спиртное;
- соль.
Даже после полного выздоровления в дальнейшем нужно соблюдать эту диету, иначе будет рецидив. Кроме традиционных способов лечения, можно попробовать различные народные средства:
- пить луковый отвар по стакану трижды в день;
- пить яблочный отвар вместо чая;
- при сильной боли прикладывать сало в качестве компресса на всю ночь;
- сделать смесь из 10 мл йода и 5 таблеток Аспирина и натирать ей ноги.
Чтобы защитить себя от подагры, нужно исключить из своей жизни факторы, которые могут ее провоцировать: вредные привычки, переедание. Лучшее лечение – это профилактика.
Подагра считается одной из «старых» болезней. Острыми болями в стопе в V веке до нашей эры Гиппократ описал «подагру» (название болезни происходит от греческих слов «под» — нога, «агра» — капкан). Данным заболеванием страдали такие известные люди как Леонардо да Винчи, Александр Македонский, члены семьи Медичи из Флоренции, Исаак Ньютон, Чарльз Дарвин.
Патогенез заболевания
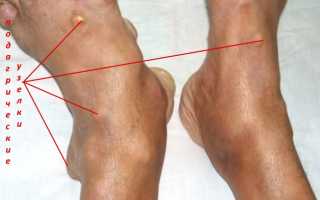
Известно, что пуриновые основания в организме человека расщепляются до мочевой кислоты, далее выводятся почками. При превышении концентрации мочевой кислоты в крови, происходит откладывание ее кристаллов в виде моноурата натрия в суставах, почках, мягких тканях. В результате возникает артрит, появляются образования на сгибательных поверхностях суставов, ушных раковинах (тофусы), развивается поражение почек в виде уратной нефропатии, а также в почках образуются камни.
Наиболее часто подагрой болеют мужчины в возрасте 30-60 лет, у женщин заболевание развивается реже, чаще в постменопаузальный период.
Причины подагры
- Прием лекарственных препаратов: тиазидовых диуретиков, аспирина (2 г в сутки), циклоспоринов.
- Заболевания, ведущие к появлению симптомов подагры: ишемическая болезнь сердца (ИБС), артериальная гипертензия, метаболический синдром, хроническая почечная недостаточность, псориаз, некоторые заболевания крови. Развитию подагры также могут способствовать трансплантация органов, и введение контрастного вещества при рентгенологических исследованиях.
- Злоупотребление в пищу продуктов богатых пуриновыми основаниями может провоцировать и усугублять развитие данного заболевания: жирные сорта мяса и рыбы, алкоголь, газированные напитки, бобовые, яйца, шоколад, грибы.
Классификация заболевания
Различают первичную и вторичную подагру. Более 99% случаев первичной подагры называют идиопатической. Это означает, что причина гиперурикемии не известна. Первичная подагра является результатом сочетания генетических, гормональных и диетических факторов. Вторичная подагра обусловлена лекарственной терапией или другими факторами, которые вызвали нарушения обмена веществ в организме.
Признаки и симптомы подагры
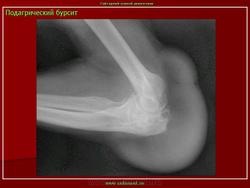
Это острый приступ артрита, как правило, одного сустава, чаще I плюсне-фалангового, голеностопного или коленного. Обычно приступ артрита развивается ранним утром или ночью, среди полного здоровья. Проявляется он в виде сильной давящей боли в том или ином суставе. Пораженный сустав опухает, повышается температура в области сустава, кожа краснеет и начинает лосниться. Обычно днем боль становиться меньше, но к ночи она снова усиливается. Продолжительность приступа подагры длится от двух-трех дней до недели, иногда и больше. При повторном приступе в такое воспаление могут вовлекаться и другие суставы. При длительном течении подагры на сгибательных поверхностях суставов образуются тофусы, которые могут вскрываться с выходом кристаллов мочевой кислоты. В этот момент пациент испытывает довольно интенсивную боль.
Критерии диагноза подагры
| Критерий | Сустав | Балл |
|---|---|---|
| Клинические | ||
| Вовлечение суставов во время типичного приступа подагры | ||
| одна характеристика «+1 балл»
две характеристики «+2 балла» три характеристики «+3 балла» |
||
| Динамика типичного острого приступа | Наличие 2 и более признаков независимо от противовоспалительной терапии:
|
один типичный эпизод «+1 балл»
рецидивирующие типичные эпизоды«+2 балла» |
| Клинические признаки тофуса | Дренированный либо гипсообразный подкожный узелок, часто васкуляризированный, с типичной локализацией: суставы, уши, бурса локтевого отростка, подушечки пальцев, сухожилия. | Представлены «+4 балла» |
| Лабораторные методы | ||
| Уровень мочевой кислоты (определяется в тот промежуток времени, когда пациент не получает препараты, снижающие уровень мочевой кислоты) | ||
| Анализ синовиальной жидкости (поляризационная микроскопия) | Отрицательный результат. | «-2 балла» |
| Методы диагностической визуализации | ||
| Признаки наличия депонирования уратов | Ультразвуковой феномен «двойного контура» или признаки депонирования уратов при использовании метода КТ с двумя источниками излучения. | «+4 балла» |
| Признаки наличия связанного с подагрой поражения сустава | Обнаружение по меньшей мере 1 эрозии во время проведения рентгенографии кистей и/или стоп. | «+4 балла» |
Пример использования критериев диагноза:
- Приступ артрита I плюснефалангового сустава — +2 балла
- Характеристика эпизода: эритема над суставом, невозможность терпеть прикосновение/давление, большие трудности при ходьбе/неспособность использовать пострадавший сустав +3 балла
- Более 1 «типичного эпизода артрита» — +2 балла
- Гиперурикемия (548 мкмоль/л) — +3 балла
Методы лечения подагры
Лечение подагры состоит как из фармакологических, так и нефармакологических методов, и должно учитывать следующие факторы:
- концентрацию мочевой кислоты, количество предшествующих атак артритов,
- стадию болезни (асимптомное повышение мочевой кислоты, межприступный период, острый либо интермиттирующий артрит, хроническая тофусная подагра,
- возраст, пол, ожирение, гиперурикемические препараты, полипрагмазию.
Следует помнить, что бессимптомная гиперурикемия не приравнивается к подагре. В настоящее время нет данных, доказывающих необходимость проведения лекарственной терапии для поддержания у таких пациентов нормоурикемии, основным методом терапии в этом случае является лечение коморбидных заболеваний, коррекция пищевого рациона и модификация образа жизни.
При лечении подагры комбинация нефармакологических и фармакологических методов лечения более эффективна, чем монотерапия. При лечении необходимо принимать во внимание фазу болезни: острый приступ артрита, межприступный период, хроническая форма, тофусная форма, сывороточная концентрация мочевой кислоты, количество приступов артрита, наличие коморбидных состояний, таких как сахарный диабет (СД), артериальная гипертензия, ИБС, а также факторы риска гиперурикемии.
Основным аспектом терапии является обучение больного правильному образу жизни, снижение массы тела, диета, уменьшение приема алкоголя, особенно пива. Ограничение в пищевом рационе богатых пуринами продуктов животного происхождения и снижение массы тела способствует снижению сывороточного уровня мочевой кислоты.
Одним из обязательных условий лечения подагры является контроль над коморбидными заболеваниями — дислипидемией, альтернативной гипертензией, сахарным диабетом, а также снижение веса и отказ от курения.
Лечение острого приступа подагрического артрита
Для лечения острого приступа подагры используются нестероидные противовоспалительные препараты (НПВП) и колхицин (при пероральном применении). Одним из эффективных методов лечения является удаление синовиальной жидкости и внутрисуставное введение длительно действующих стероидов. Данный метод лечения является эффективным и безопасным.
Рекомендации по проведению антигиперурикемической терапии
Целью антигиперурикемической терапии является предупреждение образования и растворение имеющихся кристаллов моноурата натрия путем поддержания уровня мочевой кислоты (МК) ниже 360 мкмоль/л.
- Аллопуринол – способствует проведению адекватной длительной антигиперурикемической терапии. Препарат рекомендован в дозе 100 мг ежедневно, при необходимости доза увеличивается по 100 мг каждые две-четыре недели. Пациентам с почечной неостаточностью необходима корректировка дозы данного препарата.
- Урикозурические агенты (пробенецид, сульфинпиразон) используются в качестве альтернативы аллопуринолу у пациентов с нормальной функцией почек. Данные препараты относительно противопоказаны пациентам с уролитиазом.
- Бензбромарон — мощный урикозоурик; препарат более эффективен, чем аллопуринол. Он применяется при умеренном снижении почечной функции, но требует контроля в связи с гепатотоксичностью.
- Колхицин может использоваться в качестве профилактики суставных атак в течение первого месяца антигиперурикемической терапии (0,5-1,0 грамм в день) и/или НПВП.
Стоит заметить, что у больных с подагрой прием диуретиков по возможности отменяют (за исключением случаев, когда диуретики назначены по жизненным показаниям).
- Лозартан и фенофибрат имеют умеренный урикозурический эффект. Данные препараты рекомендуется назначать больным, резистентным или плохо переносящим аллопуринол или другие урикозоурики, в случае наличия гипертензии или метаболического синдрома. Однако, клиническое значение такой терапии и ее рентабельность пока неизвестны.
В Клинике высоких медицинских технологий им. Н. И. Пирогова пациенты смогут осуществить определение сывороточного уровня мочевой кислоты и других важных биохимических показателей крови, а также сдать клинические анализы крови и мочи, и получить квалифицированную консультацию врача-ревматолога по лечению как в межприступный период заболевания, так и в период атаки острого подагрического артрита.
Подагра — проявление нарушений обмена пуринов, сопровождающихся повторными острыми артритами, отложением уратов в околосуставных мягких тканях и поражением почек, включая нефролитиаз, при обязательном повышении уровня уратов в крови (при рН 7,4 98 % мочевой кислоты находится в крови в виде мононатриевой соли).
Этиология и патогенез
Мочевая кислота образуется на заключительном этапе обмена пуринов при окислении пуриновых оснований экзогенного и эндогенного происхождения — гуанина, гипоксантина и аденина. Важную роль в регуляции синтеза мочевой кислоты играет внутриклеточное содержание 5-фосфорибозил-1-пирофосфата, а также активность ряда ферментов, участвующих в обмене пуринов. Депо мочевой кислоты в организме составляет примерно 1000 мг и ежедневно пополняется в основном благодаря синтезу нуклеопротеидов de novo (примерно 600 мг), а также поступлению их с пищей. Концентрация мочевой кислоты в жидкостях организма отражает баланс между скоростью ее продукции и выведения. 2/3 образующейся мочевой кислоты выделяется почками, 1/3 — через желудочно-кишечный тракт, где она разрушается бактериями. В норме в крови у мужчин концентрация уратов не превышает 0,07 г/л, у женщин — 0,06 г/л. Увеличение урикемии приводит к образованию перенасыщенного раствора и создает условия для выпадения кристаллов. Если уровень мочевой кислоты в крови постоянно превышает 0,10 г/л, то риск острой атаки подагры составляет 90 %. Для развития подагры имеет значение не только высокий уровень уратов в крови, но и снижение их растворимости, наблюдающееся при низких значениях рН и температуры (например, в области периферических суставов). Концентрация уратов в крови у мальчиков и девочек, не достигших полового созревания, одинаково низка — в среднем около 0,03-0,04 г/л. В последующем она возрастает, в большей степени у мужчин. У женщин уровень мочевой кислоты в крови увеличивается в период менопаузы. Полагают, что возрастные и половые различия урикемии обусловлены почечным клиренсом мочевой кислоты, на который оказывают влияние эстрогены и андрогены. По эпидемиологическим данным частота гиперурикемии в популяции составляет 2-18 %, а заболеваемость подагрой — 0,2-0,35 случаев на 1000 населения. Подагра развивается при продолжительном сохранении упорной гиперурикемии, поэтому чаще встречается у взрослых мужчин (пик заболеваемости в 50 лет). Гиперурикемия возникает в результате увеличения продукции мочевой кислоты и снижения ее экскреции.Причины гиперурикемии: 1. Повышение продукции мочевой кислоты: а) уменьшение активности гипоксантингуанинфосфорибозилтрансферазы (синдром Леша- Найхана); б) повышение активности 5-фосфорибозил-1-пирофосфатсинтетазы; в) неустановленные молекулярные нарушения; г) увеличение скорости кругооборота пуринов (лимфопролиферативные заболевания, миеломная болезнь, талассемия, гемолитические анемии, полицитемия и др.); д) недостаточность глюкозо-6-фосфатазы (гликогеноз I типа). 2. Снижение выведения мочевой кислоты: а) острая и хроническая почечная недостаточность; б) лекарственная терапия (тиазидовые диуретики и др.); в) хроническая интоксикация свинцом; г) повышение продукции молочной кислоты при употреблении алкоголя, интенсивной физической (мышечной) нагрузке, голодании; д) первичный гиперпаратиреоидизм; е) гипотиреоидизм. У определенного числа больных в развитии подагры играют роль оба механизма. При увеличении синтеза мочевой кислоты ее экскреция с мочой после 5-дневной диеты с ограничением пуринов превышает 600 мг в сутки. У большинства больных первичной подагрой причина гиперпродукции мочевой кислоты остается неизвестной, а развитие заболевания, по-видимому, контролируется различными генами. Редкими причинами гиперурикемии являются недостаточность гипоксантингуанинфосфорибозилтрансферазы (синдром Леша — Найхана) и повышенная активность 5-фосфорибозил-1-пирофосфатсинтетазы, которые наследуются сцепленно с Х-хромосомой. Вторичная гиперурикемия наблюдается при ускорении кругооборота нуклеиновых кислот у больных лимфопролиферативными заболеваниями, гемолитической анемией, истинной полицитемией, раком, талассемией и др. Особенно часто уровень мочевой кислоты в крови повышается при активном лечении больных лимфомой, лейкозами; гиперурикемия нередко выявляется при псориазе. Гиперурикемия часто является результатом уменьшения выведения мочевой кислоты почками вследствие уменьшения клубочковой фильтрации, повышения реабсорбции или снижения секреции в канальцах. Нарушение выведения мочевой кислоты может быть первичным и вторичным. Гиперурикемия осложняет лечение многими лекарственными веществами, прежде всего мочегонными средствами (особенно тиазидовыми), а также этамбутолом, производными салициловой кислоты, никотиновой кислотой и др. Экскреция мочевой кислоты снижается у больных ОПН и ХИН, хотя клинические проявления подагры у таких больных наблюдаются редко. Секрецию мочевой кислоты в канальцах угнетают органические кислоты, уровень которых повышается в организме при голодании, лактат-ацидозе, кетоацидозе. Определенное значение в развитии гиперурикемии имеет уменьшение объема внеклеточной жидкости (при кровотечении, надпочечниковой недостаточности, нефрогенном несахарном диабете) и другие механизмы.
Диагноз и дифференциальный диагноз
При наличии приступов острого артрита, тофусов и нефролитиаза у тучного мужчины среднего возраста заподозрить подагру нетрудно. Течение хронического подагрического артрита может напоминать таковое при РА. Основное значение в диагностике имеет выявление гипериурикемии. Следует определять также суточную экскрецию мочевой кислоты, которая может быть как сниженной, так и повышенной. При остром подагрическом артрите в синовиальной жидкости обнаруживают кристаллы уратов. Диагностическое значение имеет также эффективность колхицина, действие которого при подагрическом артрите сравнивают с действием нитроглицерина при стенокардии.
Данное заболевание чаще всего встречается у представителей сильного пола в возрасте от 40 до 50 лет и у женщин старше 60 лет. Примечательно, что слабая половина человечества в 2-7 раз реже страдает от данного недуга. Тем не менее заболевание может проявиться и в более раннем возрасте, поэтому стоит изучить симптомы и лечение подагрического артрита голеностопного сустава, или, проще говоря, подагры.
Причины появления
Чаще всего подагра развивается из-за травм суставов и присоединившейся патогенной бактериальной флоры, которая может быть вызвана различными возбудителями: хламидиями, спирохетами, гонококками, синегнойными палочками, вирусом гриппа и многим другим. Проще говоря, данный недуг развивается после удара конечности и развившейся на фоне этого инфекции.

К отеку голеностопного сустава может привести и аутоиммунное заболевание (например, ревматоидный артрит или псориаз). В этом случае в организме происходит выработка особых антител, которые начинают постепенно разрушать суставную ткань.
Также подагра может стать следствием отложившихся солей, разрушающих суставы.
Куда реже в медицинской практике недуг встречается:
- Из-за инфекционных заболеваний ЖКТ или мочеполовой системы.
- Плоскостопия, в ситуации, когда на стопу долгое время оказывались сильные или неравномерные нагрузки.
- Волчанки.
Как развивается подагрический артрит голеностопного сустава: симптомы
На первых этапах подагра проявляется в форме отека, при нажатии на болезненную область на коже появляется небольшое углубление. После этого отекшая зона краснеет и становится очень горячей. Это происходит из-за повышения температуры тела человека и более активного воспалительного процесса.
В результате через некоторое время больной начинает испытывать сильнейшие боли при нажатии на ногу, при этом болевые ощущения очень острые, стреляющие. Пациенты часто жалуются на слабость и трудности при сгибании и разгибании голеностопного сустава с отеком.
Симптоматика недуга зависит от формы заболевания и может проявляться по-разному. Если заболевание острое, то очаг боли будет сконцентрирован в месте соединения стопы и голени. Болевые ощущения будут нарастать при долгой ходьбе. При этом кожные покровы отекают настолько, что через некоторое время человек даже не может надеть обувь.

Если своевременно не начать лечение подагрического артрита голеностопного сустава, то заболевание переходит в хроническую стадию. Через 3 года или раньше произойдет полное разрушение суставного хряща. Однако заболевание может протекать и по другому сюжету. Подагрический артрит (код по МКБ-10 — М10) относится к довольно тяжелым недугам, поэтому лучше начать лечение при первых его проявлениях. Для этого необходимо выполнить ряд диагностических процедур.
Диагностика крови при подагре
Для того чтобы определить, есть ли у больного данное заболевание, проводится химический анализ крови. Если подагра действительно поразила организм, то будет отмечено увеличение СОЭ, повысится количество нейтрофилов и альфа-2-глобулина. Также увеличится фибриноген и в крови будет обнаружен С-реактивный белок.
При диагностике подагрического артрита голеностопного сустава также проверяется уровень мочевой кислоты. Если ее содержание в крови составляет более 0,42 ммоль на литр у представительниц прекрасного пола, а у мужчин 0,36 ммоль на литр, то это говорит об острой стадии заболевания.
Если после диагностических мероприятий было поставлен диагноз гиперурикемии, то это не может быть признаком подагры. Данный недуг говорит только о нарушениях в пуриновых обменах.
Диагностика синовиальной жидкости
Для получения данного анализа из любого сустава делается забор жидкости. При этом необязательно, чтобы она была взята именно из пораженной области. Если после исследования в жидкости были обнаружены уратовые кристаллы, то это является основным признаком прогрессирующей подагры.
Анамнез
Чтобы назначить лечение подагрического артрита голеностопного сустава, необходимо опросить пациента и уточнить:
- Когда именно начались болевые симптомы.
- Болят ли суставы только при сгибании и разгибании или в спокойном состоянии тоже.
- Насколько приступы болезненны.
- Начинаются ли они внезапно или по нарастающей.

Чем больше точной информации пациент представит врачу, тем быстрее специалист сможет составить план лечения.
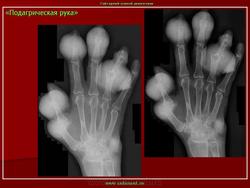
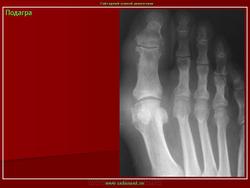
Рентген стопы
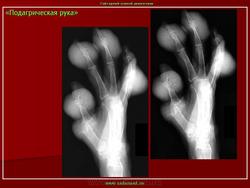
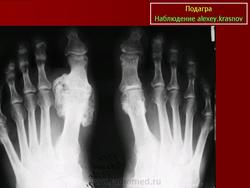
Для определения наличия заболевания необходимо сделать снимок. Он покажет все изменения, произошедшие в суставных тканях и костях. Также благодаря рентгену стопы можно будет определить длительность недуга. На первых стадиях подагры снимок может показать округлившиеся окончания эпифизов, на которых будет находиться склеротическая кайма.
О развитии подагрического артрита стопы свидетельствуют кистеобразные дефекты на кортикальных слоях костей. Если от мягких тканей отходит тень, то причиной расширения сустава, скорее всего, является отложение солей.
Лечение
После обращения к врачу специалист проводит визуальный осмотр и назначает анализы. На основании полученных данных, а также в процессе изучения рентгена стопы он составляет заключение. Только после этого можно приступать к непосредственному лечению.
При терапии подагрического артрита врач в первую очередь пытается нормализовать обмен пуринов в организме пациента. После этого острое заболевание купируется и производятся восстановительные мероприятия.
Если было установлено, что больной страдает от острой стадии подагрического артрита голеностопного сустава, то лечение будет проводиться в несколько этапов:
- В первую очередь пациенту назначают противовоспалительные препараты нестероидного типа. Чаще всего это «Диклофенак».
- После курса лечения и снятия воспалительного эффекта врач назначает анальгетики ненаркотических групп. Это поможет полностью снять болевые ощущения.

Если в процессе лечения подагрического артрита голеностопного сустава у больного наблюдаются сильные приступы, то в эти моменты конечность нужно уложить таким образом, чтобы она находилась в постоянном покое. Лучше зафиксировать ногу. Чтобы снять резкие болевые ощущения, к опухшему месту можно ненадолго приложить лед. Однако чаще 6 раз в день подобную процедуру выполнять не рекомендуется.
Если во время приступа у пациента очень сильно болит голеностопный сустав, то ему назначают «Колхицин». Этот препарат позволяет полностью снять болевые ощущения в течение ближайших 2 дней. Тем не менее стоит учитывать, что данный препарат относится к агрессивным средствам. Из-за его токсичности после приема таблеток у некоторых пациентов наблюдаются проблемы с печенью и почками. Поэтому «Колхицин» ни в коем случае нельзя применять дольше прописанного врачом срока.
Когда у пациента наступает ремиссия и голеностопный сустав болит все меньше, врач может назначить физиотерапию. Обычно она представляет собой лечебный массаж или гимнастические упражнения.
Если все хорошо и болезнь отступила, больному нужно нормализовать метаболизм в организме. Обычно для этого назначается специальная диета и лекарственные средства, которые позволяют снизить синтез уратов.

Если от недуга страдает человек с избыточным весом, то ему рекомендуется похудеть, так как лишние килограммы не способствуют улучшению самочувствия после прохождения лечения.
Диета при подагре
Первое, что рекомендуют ревматологи при подагре, — это начать правильно питаться. Лишний вес лишь замедляет синтез уратов и не способствует быстрому восстановлению организма. Если пациент добросовестно выполнит все указания врача и будет соблюдать диету, то это поможет ему избежать повторного развития недуга.
После прохождения курса лечения от подагры больному рекомендуется принимать в пищу только те продукты, в которых содержится больше всего пуринов. Также стоит включить в свой рацион свежие овощи и фрукты (чем больше, тем лучше).
Благодаря диетам пуринный обмен придет в норму и произойдет уменьшение образований мочевой кислоты.
В период острых приступов нужно полностью исключить из пищи соль и блюда, приготовленные из мяса. Питаться можно только жидкими кашами, овощными пюре и фруктовыми салатами. Через несколько дней после приступа можно добавить в свой рацион нежирную кисломолочную продукцию.
Что запрещено и разрешено есть
После того как симптомы подагры стихли, не стоит расслабляться. В любой момент может наступить ремиссия. Поэтому из рациона нужно исключить:
- мясные блюда;
- колбасы и копчености;
- любую жирную рыбу (к ней также относится сельдь, сардины, треска и т. д.);
- грибы (включая грибные бульоны);
- крепкие и слабые спиртные напитки;
- шоколад;
- соленые и жирные сыры (твердые и мягкие);
- любые бобовые;
- спаржу и редис;
- любые консервы или субпродукты.

При этом допускается потребление:
- ржаного и пшеничного хлеба;
- полужидких каш (можно есть все, кроме овсяной);
- макарон;
- молочных и вегетарианских супов;
- борща и окрошки;
- отварной рыбы нежирных сортов (не больше 3 раз в неделю);
- натурального молока и сливочного масла;
- овощей;
- фруктов и ягод (за исключением малины, винограда и инжира);
- меда и натурального варенья;
- орехов;
- овощных и фруктовых соков (натуральных);
- щелочной минеральной воды.
При легкой стадии заболевания допускается прием в пищу соли. Однако ее объем должен составлять не более 10 г в сутки. Трижды в неделю можно есть мясо (только нежирных сортов).
В натуральном вишневом соке содержатся биофлавоноиды, благодаря которым значительно снижается воспаление суставов. Также рекомендуется есть как можно больше арбузов, так как они богаты микроэлементами, способствующими быстрому выведению токсинов и уратов из организма. Чтобы снизить концентрацию мочевой кислоты, врачи советуют включить в свой рацион клюквенные, брусничные и лимонные морсы.
При этом важно учитывать, что в день больной должен питаться не меньше 4 раз. При этом в сутки необходимо выпивать до 3 литров воды. Однако доводить до переедания тоже не стоит, так как это может привести к нарушению обмена веществ.
Меню на день
На завтрак можно съесть легкий винегрет с небольшим кусочком ржаного хлеба. На десерт рекомендуется чай с молоком и немного творога. На второй завтрак лучше приготовить яичницу или гречневую кашу. Десерт будет состоять из свежевыжатого фруктового сока. В обед можно съесть овощной суп, добавив в него немного сметаны, кусочек отварного нежирного мяса и картофельное пюре. В качестве гарнира подойдет и квашеная капуста. На десерт выпивается компот. Далее следует полдник, на который можно выпить молока и съесть булочку. На ужин рекомендуется приготовить макаронную запеканку (в качестве начинки подойдет творог) и несколько овощных котлет. Запить все это можно киселем.
Народная медицина
Код по МКБ-10 у подагрического артрита, как мы уже говорили, – М10. При возникновении заболевания медицинскую терапию можно совмещать с лечением народными методами, но только после консультации с врачом.
При возникновении острой боли в области сустава рекомендуется начать делать ванночки из отвара ромашки с добавлением соли. Процедуры выполняются по утрам и перед сном ежедневно.

Также хорошо помогут снять боль ванночки из питьевой соды (порядка 3 чайных ложек) и йода (9-10 капель). Данные компоненты необходимо растворить в воде (3 литра) и опускать в нее больные ноги каждый вечер.
В заключение
Зная причины подагрического артрита голеностопного сустава, можно вовремя определить недуг. Однако если врачи все-таки диагностировали хроническую стадию заболевания, не стоит отчаиваться. Современная медицина и народные рецепты помогут облегчить или полностью исключить болевые ощущения. Также врачи настоятельно рекомендуют двигаться как можно больше и соблюдать режим правильного питания.
Список литературы:
- http://krepkiesustavy.ru/artrit/podagricheskii-golenostopnogo-sustava/
- https://www.gosmed.ru/lechebnaya-deyatelnost/spravochnik-zabolevaniy/revmatologiya/podagra/
- https://radiomed.ru/publications/15089-kss-podagra
- https://sammedic.ru/330679a-podagricheskiy-artrit-golenostopnogo-sustava-lechenie-simptomyi-diagnostika-i-lechenie
Частые вопросы
Какие симптомы характерны для подагрического артрита голеностопного сустава?
Симптомы подагрического артрита голеностопного сустава включают воспаление, болезненность, отечность и покраснение сустава, остро-пароксизмальные приступы боли, повышенную чувствительность касания и ограничение подвижности.
Как проводится диагностика подагрического артрита голеностопного сустава?
Диагностика подагрического артрита голеностопного сустава включает клинический осмотр, анализ уровня мочевой кислоты в крови, рентгенографию сустава, ультразвуковое исследование, а также аспирацию суставной жидкости для выявления кристаллов мочевой кислоты.
Каковы методы лечения подагрического артрита голеностопного сустава?
Лечение подагрического артрита голеностопного сустава включает назначение противовоспалительных препаратов, колхицина, низкодозированных глюкокортикостероидов, а также коррекцию образа жизни и диеты для контроля уровня мочевой кислоты в организме.
Полезные советы
СОВЕТ №1
При подагрическом артрите голеностопного сустава важно следить за своим питанием и избегать продуктов, богатых пуринами, таких как мясо, морепродукты, субпродукты и алкоголь, чтобы уменьшить уровень мочевой кислоты в организме.
СОВЕТ №2
Для облегчения симптомов подагрического артрита голеностопного сустава можно применять холодные компрессы на пораженный сустав, что поможет снять отечность и облегчить боль.
СОВЕТ №3
Важно обратиться к врачу для точной диагностики и назначения индивидуального лечения, которое может включать прием противовоспалительных препаратов, колхицин, а также коррекцию диеты и образа жизни.

 Подагрический артрит: формы протекания болезни и ее лечение
Подагрический артрит: формы протекания болезни и ее лечение Артроз голеностопного сустава - причины возникновения, симптомы, диагностика, степени заболевания и лечение
Артроз голеностопного сустава - причины возникновения, симптомы, диагностика, степени заболевания и лечение В чем разница между подагрой и артритом, методы лечения, диагностики, признаки, симптомы и осложнения
В чем разница между подагрой и артритом, методы лечения, диагностики, признаки, симптомы и осложнения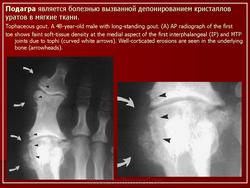








 Лечение артроза голеностопного сустава - применение таблеток, уколов, физиотерапии и других средств
Лечение артроза голеностопного сустава - применение таблеток, уколов, физиотерапии и других средств Снижение уровня мочевой кислоты
Снижение уровня мочевой кислоты Подагрический артрит – симптомы и лечение
Подагрический артрит – симптомы и лечение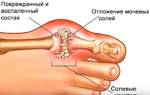 Лечение подагры народными средствами, как лечить подагрический артрит на пальцах ног
Лечение подагры народными средствами, как лечить подагрический артрит на пальцах ног